Камни в желчном пузыре симптомы лечение. Причины, симптомы и методы лечения камней в желчном пузыре
Статья о симптомах желчнокаменной болезни, диетотерапии при ней и способах профилактики образования камней в желчном пузыре.
Камнями в желчном пузыре страдают каждый четвертый взрослый мужчина и каждая третья взрослая женщина в Европе и Америке. У многих болезнь длительное время протекает бессимптомно, и они даже не подозревают, что им необходимо какое-либо лечение.
Но если пузырь воспаляется, либо камни начинают движение, у больного возникают боль и дискомфорт. Перед ним встают трудные вопросы: как вылечить желчнокаменную болезнь, возможно ли сделать это без операции.
Какие симптомы при камне в желчном пузыре?
Камни в желчном пузыре диагностируются у детей и взрослых, мужчин и женщин, в общем здоровых или с «букетом» хронических заболеваний. Но, определенная тенденция все-таки намечается:
- В большинстве случаев, желчнокаменная болезнь обнаруживается у людей после 40 лет
В этом возрасте недугом страдают больше женщины, чем мужчины. - Обычно, камни в желчном обнаруживают у полных людей.
Кроме лишнего веса, факторами риска образования конкрементов являются:
- Нерациональное питание. Вредны перегибы в обе стороны – как переедание, так и недостаточное питание.
- Повышенный уровень холестерина.
- Эндокринные заболевания и гормональные сбои, в том числе, и во время беременности.
- Заболевания поджелудочной железы.
- Гиподинамия.
- Прочее.
ВАЖНО: Камни – это уплотненные частички желчи, имеющие различный состав. Обычно, в них входят желчный пигмент билирубин, холестерин и кальцфикаты.
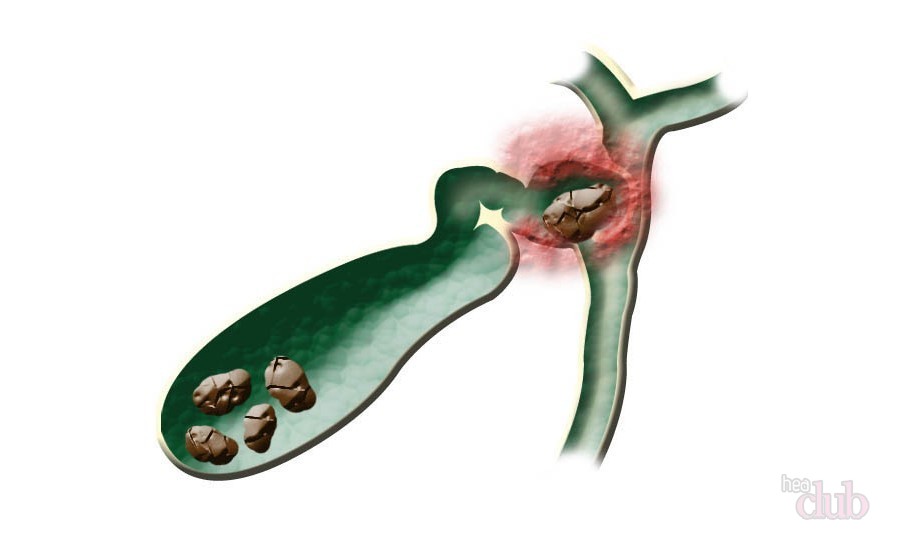
Конкременты небольшого размера могут довольно долго «плавать» в наполненном желчью пузыре, никак не давая о себе знать. Но только до тех пор, пока из-за сильной физической активности, во время поездки в транспорте, после пышного застолья они не придут в движение. Тогда:
- Их острые концы оцарапывают и раздражают внутреннюю поверхность желчного пузыря, вызывая его острое воспаление. Это – отдельная болезнь, острый холецистит).
- Они могут продвинуться в протоки, соединяющие орган с печенью, взывая застой желчи и острый приступ колики.
- Воспаление от желчного пузыря распространяется на органы – соседи: поджелудочную железу, желудок и кишечник.
У многих больных недуг проявляется неожиданно, с резкой боли во время приступа желчной колики:
- Болит в верхней части живота, обычно, в области правого подреберья.
- Боль как бы разливается по телу – иррадиирует вправо: в спину, ключицу и руку.
- Появляется горький привкус во рту.
- Начинаются тошнота и рвота.
- Боль при прикосновении к области желчного пузыря.
- Пожелтение глаз и кожи.
В лучшем случае, приступ заканчивается сам собой, когда камень, способный из-за своих размеров пройти через протоки, попадает в двенадцатиперстную кишку и эвакуируется из организма с калом. Слишком же большие конкременты могут заблокировать желчевыводящие пути.
ВАЖНО: Есть также определенные признаки, по которым можно заподозрить желчнокаменную болезнь еще до появления ее симптомов. При их появлении желательно пройти обследования, а в случае подтверждения подозрений, и соответствующее лечение.
Такими признаками являются:
- тяжесть под правым ребром
- горечь во рту
- изжога
- отрыжка
- периодическая тошнота
Виды камней в желчном пузыре и их диагностика
Как уже упоминалось выше, конкременты в желчном пузыре могут иметь различный состав.
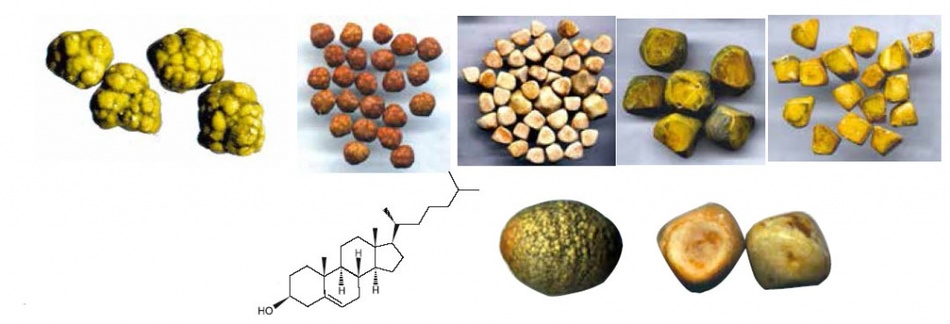
Во-первых, они могут быть однокомпонентными, но такие встречаются крайне редко. Это камни:
- Холестериновые. Они, обычно, круглые и небольшие (до 1 см). Причина их появления – неправильное питание и нарушения обмена веществ.
- Пигментные (билирубиновые). Таких камушков очень маленького размера в желчном пузыре и его протоках бывает очень много.
- Известковые (кальцификаты). Образуются из солей кальция.
Во-вторых, конкременты могут быть со смешанным составам, и такие обнаруживаются у 80% больных. Их состав таков:
- холестерин — 90%
- билирубин – до 5 %
- соли кальция – до 3 %
- другие вещества
Смешанные камни бывают различных размеров, и чем они больше, тем опаснее болезнь.
ВАЖНО: Медицине известны случаи, когда всю полость желчного пузыря занимал один большой конкремент весом до 100 г.
По форме образовавшиеся в желчном пузыре камни могут быти:
- круглыми
- бочкообразными
- овоидными
- многогранными
- прочее
После осмотра врача – гастроэнтеролога, который наблюдает болезненность живота в области желчного пузыря, больного с подозрениями на камни направляют на обследования:
- Анализы крови. Общий покажет повышенные лейкоциты и СОЭ, биохимический – повышенные холестерин и билирубин.
- Холицестографию (рентгенологическое обследование желчного с контрастом).
- УЗИ. Этот метод очень эффективный, с его помощью можно определить не только наличие камней, но их количество, форму, размер и состав.
- МРТ и КТ. Современные и очень информативные методы.
Как выходят камни из желчного пузыря?
Если камень имеет значительный размер, его выход из желчного пузыря сопровождается приступом колики.
- Конкремент, движимый желчью, поступает в устье проток. Происходят закупорка и нарушение оттока желчи.
- Под действием конкремент и давлением желчи устья протока растягиваются, что доставляет человеку резкую боль.
- Камень проталкивается через протоки и попадает в двенадцатиперстную кишку. Боль отпускает человека, он чувствует облегчение.
- Конкремент выходит вместе с каловыми массами.
Камни в желчном пузыре при беременности
У беременных женщин желчнокаменная болезнь обнаруживается довольно часто. Потому что:
- В этот период женщина проходит тщательное медицинское обследование. Камни были у нее и раньше, но не давали о себе знать. К сожалению, мало молодых женщин обследуют организм в профилактических целях, поэтому о болезни до наступления беременности никто не подозревал.
- Беременность спровоцировала образование конкрементов. Дело в том, что во время вынашивания малыша в организме женщины в повышенных количествах продуцируется гормон прогестерон, одной из функций которого является расслабление гладкой мускулатуры. Отток желчи под его воздействием становится медленнее, вследствие ее застоя и образуются камни.
Женщине, во время беременности у которой диагностировали желчнокаменную болезнь, врач назначает:
- диетотерапию
- спазмолитик типа
- легко желчегонное средство, если камни небольшие
ВАЖНО: При закупорке протоки конкрементом во время беременности возможно проведение лапороскопического удаления камней из желчного пузыря.
Можно ли не делать операцию при камнях в желчном пузыре?
При обнаружении камней в желчном пузыре врач сразу скажет об операции по удалению их и самого пузыря. Конечно, такая перспектива пугает. Можно попробовать справиться без нее.
ВАЖНО: Отложить операцию можно лишь в том случае, если болезнь протекает бессимптомно, камней в желчном немного, их размер небольшой.
Если операции не избежать, чаще всего холецистэктомию производят методом лапороскопии, который считается наименее травмирующей. Но иногда проводят и классические открытые операции.
ВИДЕО: Лапароскопия: операция удаления желчного пузыря
Меню питания при камнях в желчном пузыре: что можно, а что нельзя

Больным желчнокаменной болезнью показана лечебная диета № 5. Ее основные принципы таковы:
- Фастфуд и снеки запрещены.
- Сдобу, кондитерские изделия необходимо ограничить до минимума.
- Газировка , слабоалкогольные и алкогольные напитки, кофе запрещены.
- Рекомендуется есть теплые первые блюда. Если они на мясном бульоне, мясо должно быть нежирным, а бульон – вторым.
- Овощи также являются основой рациона. Можно есть все, кроме сырой капусты и бобовых.
- Необходимо потребление свежих фруктов и ягод. Это яблоки, бананы, дыня, клубника, прочее.
- Резко ограничивается прием жареной и жирной пищи, в частности, животного происхождения, которая является провокатором повышения холестерина и, как следствие, образования камней в желчном пузыре.
- Рекомендуется дробное и частое потребление пищи, от 4 до 6 раз в день. Таким образом обеспечивается оптимальное движение желчи.
- Касательно потребления пищи: жиры нужно сокращать. Норма углеводов (сложных) на диете № 5 – до 350 г, жиров и белков – до 90 г.
- Снижать ежедневную норму калорийности рациона нет необходимости. При камнях в желчном человек должен потреблять около 2500 ккал в день. Если же у него лишний вес, этот момент оговаривается с врачом.
- Врачи также советуют ввести в рацион клетчатку и полезные жиры в виде отрубей, пищевой добавки Омега3.
ВИДЕО: Диета при Желчнокаменной болезни
Профилактика камней в желчном пузыре

Здоровье всех органов пищеварения, впрочем, и всего организма, взаимосвязано. Поэтому, профилактикой образования камней в желчном пузыре является общее оздоровление и укрепление, которое включает в себя:
- здоровое питание
- постепенное снижение веса в случае необходимости
- достаточная физическая активность
- своевременное выявление проблем со здоровьем и их коррекция
Желчнокаменная болезнь - общесоматическое заболевание, обусловленное формированием камневидных образований (конкрементов) в желчном пузыре, протоках в результате нарушения биомеханизмов определенных метаболических реакций. Частота встречаемости недуга составляет от 10% для взрослого населения до 30% для людей пожилого и старческого возрастов.
Недуг развивается длительное время - в течение нескольких лет, на протяжении которых наблюдается полиморфная симптоматическая картина. Для удаления камней применяются консервативные методы (медикаментозное растворение, дробление ударно-волновым или лазерным воздействием). В запущенных случаях устранение конкрементов осуществляется посредством оперативного вмешательства.
Причины камнеобразования в желчном пузыре
Основными факторами, обуславливающими возникновение и дальнейшее развитие патологии, являются выработка желчи, перенасыщенной холестерином, смещение равновесного баланса между активностью антинуклеирующих и пронуклиирующих биокомпонентов на фоне ухудшения сокращаемости желчного пузыря.
Данная проблема может быть следствием различных аутоиммунных заболеваний (сахарного диабета, гемолитической анемии, гранулематозного колита, различных форм аллергий, цирроза печени и иных). Однако наиболее вероятными причинами формирования конкрементов считаются следующие:
- Наличие воспалительных явлений в желчевыводящих протоках, пузыре.
- Генетическая предрасположенность.
- Гемиколэктомия (тотальная либо субтотальная).
- Ожирение.
- Перенесенные хирургические операции на органах пищеварительного тракта.
- Дискинезия (функциональные нарушения моторики) желчевыводящих путей.
- Периоды беременности.
- Несбалансированный питательный рацион, основу которого составляют холестеринсодержащие продукты, бедные растительными волокнами.
- Поражения печеночной паренхимы, характеризующиеся инфекционно-токсической этиологией.
- Холестероз.
- Резкая потеря веса, голодание.
- Наличие синдрома нарушенного всасывания.
- Прием определенных лекарственных препаратов (в т. ч. пероральных контрацептивов).
- Холецистит (ксантогранулематозная, хроническая формы).
- Метеоризм.
- Возрастные изменения.
- Нарушения функций эндокринной системы.
- Малоподвижный образ жизни, гиподинамия.
Камнеобразование в полости пузыря и желчевыводящих путях может провоцироваться механическими причинами: присутствием опухолевидных новообразований, спаек, отеков, суживаний и перегибов протоков. Кроме того, не исключается наличие врожденных аномалий - кист главного желчного протока, дивертикул двенадцатиперстной кишки.
Симптомы наличия камней в желчном пузыре
Для желчнокаменной болезни первоначально (первые 4 - 8 лет) характерно бессимптомное течение. Время возникновения симптоматики и ее интенсивность зависят от размеров камней, их вида, количества и мест локализации.

Главным признаком, свидетельствующим о присутствии камнеобразных стуктур, является печеночная колика - болевой синдром, ощущаемый в правом подреберье и нередко иррадиирующий в правую лопатку, плечо, поясничную область, грудную клетку. Проявляются вследствие употребления спиртосодержащих напитков, высокожирных блюд. Часто наблюдаются в результате психоэмоциональной либо физической нагрузки. Длительность болевого приступа - 4 - 6 часов. На наличие камневидных образований также указывают симптомы:
- Рвота, содержащая примесь желчи.
- Кишечные расстройства (запоры, диарея, метеоризм).
- Рост температуры до субфебрильных показателей (37,1 - 37,8градусов).
- Обесцвечивание каловых масс.
- Повышенная утомляемость, общая слабость.
- Ухудшение аппетита.
- Обтурационная желтуха.
- Присутствие горького привкуса во рту.
- Появление налета белой либо коричневой окраски на поверхности языка.
- Проявление болезненных ощущений в процессе пальпации пузырных точек.
- Выявление нейтрофильного лейкоцитоза, эозинофилии.
- Проявление болевых ощущений в процессе езды по неровному дорожному покрытию.
- Индивидуальная непереносимость определенных продуктов.
Для запущенных случаев характерен холецистокардиальный синдром, проявляющийся в виде приступообразных либо ноющих болей, локализующихся в области верхушки сердца. Возможно появление болей в суставах, неврастенического синдрома. При полном закупоривании протоков наблюдаются лихорадка, судорожные спазмы, повышенная потливость.
Диагностика желчнокаменной болезни
Для выявления заболевания применяются 2 вида методов - лабораторные и инструментальные. Лабораторные исследования предусматривают забор биохимического и общего анализов крови. При наличии камней наблюдается увеличение активности аминотрансфераз, рост уровня лейкоцитов, показателей билирубина и скорости оседания эритроцитов.
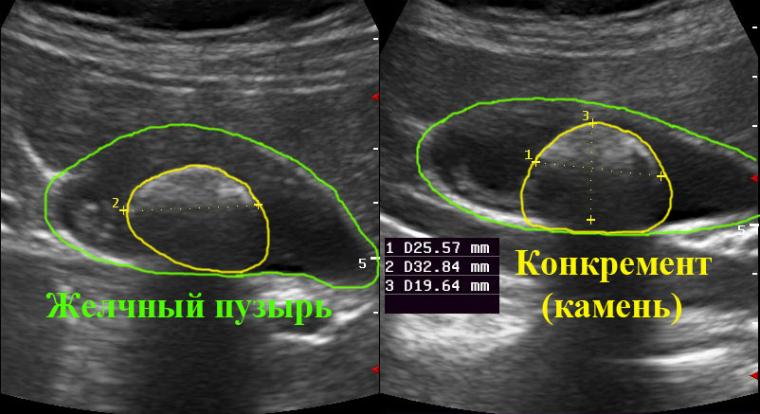
Основным инструментальным методом является ультразвуковое исследование, позволяющее установить состояние органов желчевыделительной системы, наличие в них воспалительных процессов, а также точную локализацию конкрементов, их величину и число. Дополнительная диагностика возможна следующими способами:
- Чрескожная чреспеченочная холангиография - это контрастное антеградное обследование желчевыводящих путей посредством чрескожной слепой пункции печени.
- Эндоскопическая ультрасонография - ультразвуковое изучение патологии посредством медицинского эндоскопа, вводимого внутрь через пищевод. Назначается при наличии ожирения, метеоризма.
- Холецистохолангиография - создание рентгеновского снимка с изображением протоков и пузыря. Требует перорального либо внутривенного введения в организм рентгенконтрастных йодсодержащих соединений. Применяется перед проведением лапароскопии.
- Рентгенография - получение обзорного снимка верхней полости живота с целью обнаружения кальцинатов.
- Эндоскопическая ретроградная панкреатохолангиография - способ, требующий введения в протоки рентгенконтрастных веществ с помощью эндоскопа и предусматривающий дальнейшее обследование желчевыводящих путей и пузыря через рентгеновский аппарат.
Обнаружение камней больших размеров возможно посредством пальпации. Диагностика и назначение соответствующей терапии осуществляется гастроэнтерологом. При наличии показаний к оперативным методам лечения требуется очная консультация хирурга.
Виды камней в желчном пузыре
Камни, формирующиеся в желчевыделительной системе, делят на первичные и вторичные. Первый тип образуется в полости пузыря на протяжении долгого времени по причине изменения структурного состава желчи. Недуг в данном случае явной симптоматики не проявляет.

Вторичные камни возникают при нарушениях оттока желчи: при холестазе, билиарной гипертензии, в результате закупоривания протоков ранее образованными первичными конкрементами. Могут локализоваться в пузыре, протоках. Кроме того, камни классифицируют по следующим видам:
- Известковые. Появляются при воспалительных явлениях, поражающих стенки желчного пузыря. В качестве ядра у данного типа конкрементов выступают кристаллы холестерина, патогенные бактерии либо чешуи слущенного эпителия.
- Холестериновые. Представлены округлыми гомогенными структурами, достигающими 1,8 см в диаметре. Возникают вследствие нарушений метаболических реакций и обнаруживаются в полости пузыря у людей, страдающих ожирением.
- Билирубиновые, или пигментные. Как и предыдущий вид, имеют неинфекционную природу. Формируются в результате изменений белков крови либо при наличии врожденных патологий, обеспечивающих ускорение разрушения эритроцитов. Эти конкременты локализуются в полости пузыря, протоках и характеризуются мелкими размерами.
- Конкременты смешанного состава. Образуются на основе пигментных либо холестериновых камней за счет наслоения на основное ядро кальцинатов. Данные процессы происходят на фоне развития воспалительных явлений.
Величина камней может варьироваться в широком диапазоне - от 2 - 3 мм до 4 - 5 см, консистенция - от восковидной до твердой, конфигурация - от шаровидной до фигур неправильной формы. Вес одного конкремента - от 0,5 г до 80 г.
Лечение камней в желчном пузыре без операции
Консервативные методики эффективны при выявлении начальных стадий недуга, при наличии каменистых образований небольшой величины (диаметром менее 1 см). Такие способы исключают необходимость оперативного вмешательства, и дают возможность сохранить протоки и сам орган.
Что делать при обнаружении камней в желчном пузыре? Устранить конкременты возможно посредством медикаментозной терапии, ультразвукового разрушения ядер камней либо методами нетрадиционной медицины. Однако любой выбранный способ лечения должен осуществляться под строгим врачебным контролем.
Растворение камней в желчном пузыре
Для растворения сформировавшихся конкрементов применяется пероральная литолитическая терапия, предусматривающая введение медикаментов, созданных на основе хенодезоксихолевой и урсодезоксихолевой кислот. Подобные лекарственные средства способствуют изменению структурного состава желчи: снижению показателей холестерина и повышению уровня желчных кислот. Медикаментозное лечение рекомендуется при следующих условиях:
- Сохранение нормальной сократимости желчного пузыря в сочетании с хорошей проходимостью желчевыводящих путей.
- Преобладание холестериновых конкрементов.
- Величина камней не превышает 1,5 см при условии заполнения ими лишь половины объема полости пузыря.
- Возможность приема препаратов на протяжении длительного периода.
Длительность терапии - от полугода до 2 лет. Лечение должно сопровождаться отказом от употребления лекарств, способствующих камнеобразованию (антациды, холестирамин, эстрогены). Метод противопоказан людям, имеющим заболевания пищеварительной и мочевыделительной систем. Эффективность устранения камней этим способом составляет 45 - 78%, вероятность рецидивов в данном случае достигает 72%.
Дробление камней в желчном пузыре
Механическое разрушение конкрементов осуществляется посредством экстракорпоральной ударно-волновой литотрипсии. Нередко применяется перед назначением медикаментозного растворения каменистых образований. Принцип метода основан на использовании ультразвуковой волны, под действием которой конкременты распадаются на камни мелкой фракции. С той же целью может использоваться лазер. Показания к проведению процедуры:
- Отсутствие закупорки желчных протоков.
- Диаметр конкрементов менее 3 см.
- Наличие камней холестеринового происхождения без примеси кальцинатов (до 5 штук).
Дробление производится в несколько этапов: в зависимости от числа и размеров конкрементов требуется 1 - 7 сеансов, после чего выведение измельченных камней происходит естественным путем через желчевыводящую систему. Процедура запрещена к проведению пациентам с нарушениями свертываемости крови и людям, страдающим хроническими заболеваниями пищеварительного тракта. Это связано с риском закупоривания протоков и возможным повреждением целостности стенок основного органа желчевыделительной системы, что может стать причиной воспалительных явлений и формирования спаек.
Народные средства для выведения камней из желчного пузыря
Применение рецептов народной медицины требует обязательной врачебной консультации и осуществляется только после выявления размера конкрементов, их числа и места расположения с помощью ультразвукового либо рентгенологического обследования. Заслуженной популярностью пользуются следующие средства:
- Сок капусты квашенной. Употребляется трижды в день на протяжении 2 месяцев. Разовая доза напитка - 100 - 180 мл за прием.
- Плоды рябины. Следует ежедневно съедать по 250 - 300 г свежих ягод. Продукт можно есть в сочетании с медом, хлебом, сахаром. Продолжительность лечения - 1,5 месяца.
- Настой из брусничных листьев. 1 ст. л. листьев заваривают 180 - 200 мл кипятка, выдерживают полчаса и фильтруют. Употребляется отвар до 5 раз в сутки в дозе 2 ст. л. за прием.
- Оливковое масло. Принимается внутрь натощак по 0,5 ч. л. Постепенно разовая дозировка должна быть увеличена до 100 мл. Длительность курса - 3 недели.
- Сироп из свеклы. Свежие овощи (3 - 5 штук) очищают от кожуры и отваривают продолжительное время до образования сиропа. Полученная жидкость употребляется трижды в сутки по 70 - 100 мл.
- Отвар из березовых листьев. 1 ст. л. высушенного растительного сырья заливают 200 мл кипятка и 20 минут томят на умеренном огне. Полученная вытяжка укутывается и настаивается 1 час, затем фильтруется сквозь марлевый отрез. Средство принимают натощак в дозе 200 мл.
Обязательным условием при использовании средств нетрадиционной медицины является отсутствие аллергических реакций на компоненты, входящие в состав рецептур. При прохождении курса лечения нужно обращать внимание на самочувствие. В случае ухудшения состояния прием лекарства следует прекратить.
Хирургическое лечение желчнокаменной болезни
Лечение хирургическими методами рекомендовано при обнаружении крупных камней, частых рецидивах недуга, сопровождающихся повышением температуры тела, интенсивными проявлениями болевого синдрома, возникновением различных осложнений. Операция осуществляется лапароскопическим либо открытым методом.
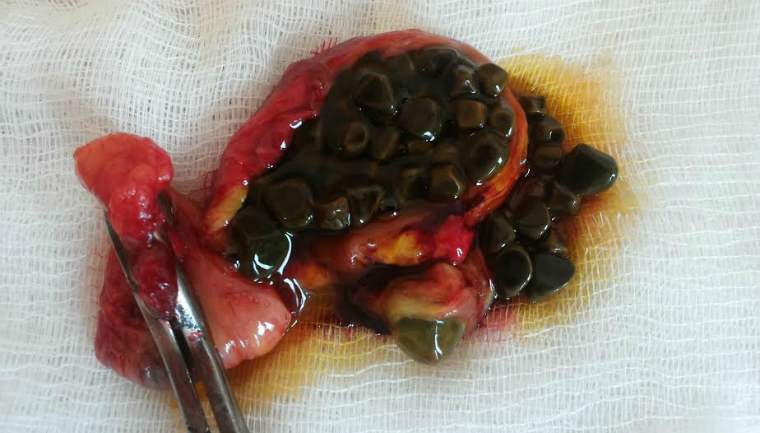
Удаление желчного пузыря влечет за собой возникновение различных заболеваний пищеварительной системы, что связано с ухудшением перевариваемости пищи. Поэтому к оперативным способам прибегают в случаях, когда консервативное лечение оказалось нерезультативным. Варианты хирургического лечения:
- Классическая холецистэктомия - извлечение пузыря с конкрементами посредством полостной операции. Основными недостатками методики являются травмирование большого участка здоровой ткани при создании разреза (длина составляет от 15 до 20 см) и высокий риск развития осложнений различной тяжести.
- Лапароскопическая холецистэктомия - удаление органа с использованием специализированного аппарата лапароскопа, производимое через небольшие надрезы (около 1 - 1,5 см длиной). Данный метод считается щадящим, поскольку позволяет предотвратить образование заметных шрамов и существенно сократить реабилитационный период.
- Лапароскопическая холецистолитотомия - органосохраняющая хирургическая манипуляция, предусматривающая извлечение сформированных камней.
Оперативное лечение требует заблаговременной подготовки пациента: сдачи соответствующих анализов, рассмотрения возможных рисков, оценки ожидаемых результатов для минимизации возможных осложнений. В случае отклонений анализов от нормальных показателей необходимо предварительное лечение с целью улучшения общего состояния.
Диета и правильное питание при камнях в желчном пузыре
Пищевой рацион в случае желчнокаменной болезни имеет основополагающее значение. В данном случае рекомендовано дробное питание, предусматривающее прием еды не менее 5 раз в день, что стимулирует отток вырабатываемой желчи и предупреждает ее застаивание.

Употребляемая еда должна содержать необходимое организму количество животных белков, растительных жиров, жизненно необходимых микроэлементов (в первую очередь, магния). Благоприятное воздействие на желчевыводящую систему оказывают продукты:
- Овощи: морковь, капуста цветная, тыква, кабачок.
- Мясо и рыба нежирных сортов: говядина, крольчатина, телятина, курица, речная рыба.
- Молочные продукты с низкими показателями жирности: молоко, творожные продукты, сыр, масло сливочное (в качестве добавки к кашам).
- Крупы: гречневая, овсяная, рисовая, пшенная, манная.
- Фрукты и сухофрукты: арбуз, яблоки, виноград, чернослив.
- Соки, морсы, компоты: айвовый, гранатовый, черемуховый, черничный.
- Яйца куриные (при переносимости).
В рацион не следует включать жирные продукты и субпродукты (мясные, рыбные), консервы, острые, кислые, соленые, жареные блюда, выпечку из сдобного теста, кофеиносодержащие и алкогольные напитки. При наличии камней следует жестко ограничить либо исключить из диеты овощи с высоким содержанием эфирных масел (репу, чеснок, редис, лук, редьку) и щавелевой кислоты (шпинат, щавель).
Возможные осложнения при желчнокаменной болезни
Отсутствие своевременной диагностики и соответствующего лечения желчнокаменной болезни может стать причиной развития различных осложнений (включая тяжелые заболевания и их переход в хроническую форму):
- Флегмона стенки пузыря.
- Холецистит.
- Панкреатит (билиарная форма).
- Водянка.
- Холангит.
- Эмпиема желчного пузыря и, как следствие, его гангрена.
- Кишечная непроходимость.
- Онкологические заболевания органов желчевыделительной системы.
- Перфорация пузыря.
- Образование желчных свищей.
- Возникновение синдрома Мирицци.
- Разрыв стенок пузыря с последующим развитием перитонита.
- Токсический гепатит.
В случае развития того или иного осложнения требуется назначение соответствующего лечения, которое проводится параллельно с лечением желчнокаменной болезни. В тяжелых случаях при отсутствии адекватной терапии не исключается летальный исход.
Профилактика образования камней в желчном пузыре
Самым простым и эффективным способом предотвращения формирования конкрементов является соблюдение профилактических мероприятий. Основными мерами в данном случае являются ведение здорового образа жизни и составление оптимального рациона питания. Кроме того, полезен тюбаж, проведение которого возможно в домашних условиях.

Для предупреждения рецидивов недуга (повторного образования камней) рекомендуется на протяжении длительного периода (до 1 года) продолжать пероральную литолитическую терапию. Кроме того, эффективны следующие меры:
- Отказ от пищи, характеризующейся высоким содержанием холестерина, животных жиров, либо жесткое ограничение употребления таких продуктов.
- При наличии ожирения рекомендовано постепенное снижение массы тела до оптимальных параметров, что возможно посредством соблюдения низкокалорийной диеты и регулярных занятий спортом.
- Избегание продолжительных периодов голодания.
- Прекращение приема ряда лекарственных средств, способствующих процессам камнеобразования (если таковые применяются).
- Назначение медикаментозных препаратов (Лиобил, Зиксорин), которые снижают выработку организмом холестерина и стимулируют синтез желчных кислот.
Дробное питание, предусматривающее употребление небольших порций через каждые 3 - 4 часа, а также ежедневное употребление растительных жиров (около 2 ч. л. растительного масла в сутки) значительно снижает вероятность возникновения камней в желчевыводящей системе и развития сопутствующих заболеваний.
Камень в желчи любого размера – явление неприятное. Для мужчин и женщин причины появления бывают разными, однако для обоих полов типично утверждение: лечение желчнокаменной болезни – процесс сложный, не всегда удаётся обойтись без операции.
Причины образования камней либо возникновения острых приступов при оказываются разными, каждая в определённой степени зависит от индивидуальных качеств больного, начиная с истории болезней, заканчивая генетикой.
Среди наиболее распространённых причин называют:
- перебои в приёме пищи: сначала – переедание (причину чаще сопровождает тошнота, рвота), потом, наоборот, длительное голодание;
- проблемы с лишним весом, включая ожирение;
- сидячая работа, не позволяющая двигаться в течение рабочего дня;
- побочный эффект действия контрацептивов на гормональной основе;
- патологии поджелудочной железы.
Возникновение камней в протоках желчного пузыря – неприятная вещь, нераспознанная вовремя, провоцирует серьёзные осложнения. К примеру – желчнокаменная болезнь способна запросто повлечь билиарный цирроз печени.
Состав камня, застревающего в протоке
По характеру боли невозможно определить состав камня, который спровоцировала желчнокаменная болезнь. , к примеру, часто содержат примесь кальция, не до конца обработанного в организме, вынужденного выделяться обходными путями.
Порой в камни попадает известь – явление достаточно редкое, но известное. Наличие вещества в камнях определяется при помощи метода диагностики – холецистографии.
Камни в протоках печени часто появляются в качестве параллельного заболевания: поражение первого органа выделительной системы влечёт поражение второго. Разумеется, лечение двух болезней одновременно усложняет процесс, лучше заранее следить за своевременным выходом камней, предотвращая появление новых.
Конкретные симптомы
Первые признаки камней в желчном пузыре у мужчин и женщин одинаковы. Фактически, уже образованные камни способны долго находиться в протоках желчного пузыря, пока некий спусковой механизм не вызовет первые симптомы желчнокаменной болезни:
- появление печёночных колик;
- появление тяжести в правом боку;
- горькое ощущение во рту;
- отрыжка, тошнота, рвота.
Если время образования желчных камней невелико, первый приступ обострения заканчивается в течение 10-15 минут, по мере развития заболевания наблюдается и увеличение времени длительности приступа. Если боль не проходит в течение получаса, лучше вызвать Скорую, оказав первую помощь.
Общие
Признаки желчнокаменной болезни одинаковы для мужчин и женщин, включают симптомы:
- появление тяжести в животе либо по бокам;
- изменение цвета кожи: одни больные бледнеют, покровы других желтеют, темнеют;
- усиление болей после приёма пищи (органам ЖКТ сложно справиться с накатившей нагрузкой, возникают трудности в пищеварении);
- тошнота, сопровождаемая изжогой и рвотой;
- изменение в стуле, выделении – обильный понос либо стойкий запор;
- если уже переваренная пища возвращается в желудок, возможно возникновение отрыжки, изжоги, повышенное газообразование, в отдельных случаях – рвотные позывы.
В зависимости от стадии развития заболевания отличается степень выраженности симптомов, продолжительность приступов, при которых больной чувствует себя хуже.
Типично мужские
Мужчины страдают от заболеваний желчного пузыря в 2 раза реже, чем противоположный пол – частота связана с различной системой биологического устройства организма, включая выработку гормонов. Симптомы желчнокаменной болезни у мужчин не отличаются от общей классификации, у женщин известны определённые нюансы.
Типично женские
Считается, что желчнокаменная болезнь чаще встречается у женщин в возрасте, особенно у страдающих лишним весом. Симптомы камней в желчном пузыре у женщин отличаются от аналогичных у противоположного пола. Патология действительно наблюдается у женщин старшего возраста, но изменение организма под влиянием плода играет немалую роль.

Если у девушки до беременности имелась предрасположенность к возникновению заболевания, затруднения с функционированием печени, неполадки вывода желчи вполне способны возникнуть. Возникновение заболевания при беременности опаснее, о своевременной диагностике и лечении лучше задуматься поскорее.
Диагностика заболевания
Диагноз «желчнокаменная болезнь» ставится на основании симптомов, перечисляемых пациентом лечащему врачу при первом приёме. Известен ряд процедур, обязательных при диагностике, помогающих подтвердить либо опровергнуть диагноз:
- общий анализ крови (устанавливается клиническая стадия заболевания, наличие воспалений);
- биохимический анализ крови (при камнях в печени – выявляется активность веществ, непосредственно участвующих в метаболизме);
- холецистография (помогает установить, увеличился ли орган в размерах);
- УЗИ брюшной полости (наиболее точный анализ, позволяющий определить наличие и размер камней, возможное закупоривание протоков, проводится диагностика холецистита и выявление патологических осложнений).
Исключительно после установки верного диагноза допустимо начинать лечение.
Лечение желчнокаменной болезни
Если желчные протоки не в состоянии очиститься самостоятельно из-за бездействия пациента, возникает смысл назначить целенаправленное лечение желчнокаменной болезни. В главные методики борьбы с камнями в протоках желчного пузыря входят:

- Соблюдение специальной диеты.
- Приём специальных препаратов, позволяющих растворить камни прямо во внутреннем органе. Средства безвредны, не считая возможных побочных эффектов из-за противопоказаний: растворённые вещества просто остаются в желчном пузыре либо выводятся вместе с желчью. Камня, затрудняющего вывод желчи, не остаётся, желчевыводящим путям легче функционировать. В минусы подобного лечения входит возможность растворять исключительно камни маленького размера, не превышающего 1 см, и процесс образования конкрементов метод не останавливает. Спустя год-полтора лечения камни возникают вновь.
- Литотрипсия – разрушение камней альтернативным способом: при помощи сильной ударной волны, создаваемой специальными аппаратами. Применяется против скоплений холестерина, в размере не превышающих 3 сантиметров. Количество уничтожаемых скоплений за раз – три, если в протоках камней больше, назначается другая методика. Благодаря подобному силовому удару скопления веществ начинают дробиться на маленькие крупинки, проходящие по протокам с большей лёгкостью, выводящиеся из организма вполне естественным способом: мочой и калом. Метод не вызывает болевых ощущений, проводится без госпитализации больного.
Если терапевтический курс не помогает, идёт речь об операции. Освободить протоки от лишних веществ и образований иначе не получится. В избранных случаях приходится удалять желчный пузырь, становится заведомо ясно, что о нормальном функционировании органа лучше забыть.
Цели лечения включают:
- очищение желчных протоков;
- возвращение нормального функционирования печени;
- нормализацию выработки желчи в организме.
Если по завершении курса больной смело может сказать, что пищеварение улучшилось, большая часть неприятных симптомов исчезла, значит, лечение оказалось успешным. Однако ослабленный организм нуждается в трепетной заботе, необходимо соблюдать определённые профилактические меры. Послеоперационный режим назначает врач, согласно истории болезни пациента, выделяют и общие черты.
Профилактические меры
После завершения лечения, предотвращая обострения, назначается специальная диета, продукты которой положительно влияют на желчный пузырь и ЖКТ, не создавая излишней нагрузки. При камнях в желчном пузыре, высоком риске повторного появления отложений рацион человека играет огромную роль. От вида поедаемых продуктов зависит состояние больного.
Желчнокаменная болезнь – неприятное заболевание, однако болезнь отступит, если вовремя начать бороться и остановить последующее возникновение камней в желчных и печёночных протоках.
Количество и величина желчных камней весьма разнообразны: иногда это один камень крупного размера, но чаще - множественные камни, исчисляемые десятками, иногда сотнями. Величиной они варьируются от куриного яйца до просяного зерна и меньше. Камни могут быть различными по химическому составу. В их формировании участвуют холестерин, известь и желчные пигменты. Следовательно, в процессе камнеобразования важную роль играют нарушения обмена веществ в организме, застой желчи и инфекция. При застое желчи повышается ее концентрация, создаются условия для кристаллизации холестерина, содержащегося в ней и выводимого с нею из организма. Научно установлено, что избыточное и нерегулярное питание, а также недостаточная подвижность способствуют созданию условий для образования желчных камней. Наиболее частыми причинами, вызывающими появление желчной колики (основного проявления желчнокаменной болезни), являются употребление алкоголя, пряной жирной пищи, чрезмерные физические нагрузки.
Распространенное обменное заболевание, при котором из-за нарушения процессов желчеобразования и желчевыделения происходит образование камней в желчном пузыре. Мелкие камни (микролиты) иногда образуются также во внутрипеченочных желчных протоках, особенно у пожилых мужчин и больных циррозом печени. Попадая в желчный пузырь, микролиты могут послужить основой для оседания на них холестерина и образования больших холестериновых камней. Помимо холестериновых камней, различают пигментные (билирубиновые), известковые, смешанные и комбинированные виды камней. Камненосительство возможно и без клинических проявлений; нередко оно случайно обнаруживается на вскрытии. Желчные камни встречаются в любом возрасте, причем чем старше больной, тем выше частота заболевания. У женщин желчнокаменная болезнь и камненосительство наблюдаются в несколько раз чаще, чем у мужчин.
Желчно-каменная болезнь часто сопровождается хроническим холециститом. При множественных камнях образуются пролежни в желчном пузыре, что может привести к изъязвлению и прободению его стенок.
Классификация
- В желчно-каменной болезни выделяют стадии: физико-химическую (изменения желчи), латентную (бессимптомное камненосительство), клиническую (калькулезный холецистит, желчная колика).
- Различают следующие клинические формы желчнокаменной болезни: бессимптомное камненосительство, калькулезный холецистит, желчная колика.
- Желчно-каменная болезнь может быть осложненной и неосложненной.
Основным проявлением желчно-каменной болезни является желчная, или печеночная, колика, которая проявляется приступами очень сильных болей в правом подреберье. При этом они распространяются и отдают в правые плечо, руку, ключицу и лопатку или в поясницу с правой стороны тела. Самые сильные боли бывают, когда закупорка общего желчного протока происходит внезапно.
Приступ желчной колики сопровождается тошнотой и многократной рвотой с примесью желчи в рвотных массах, не облегчающей состояния больных. Иногда появляются рефлекторные боли в области сердца. Желчная колика обычно протекает с повышением температуры тела, которое сохраняется от нескольких часов до 1 суток.
Между приступами пациенты чувствуют себя практически здоровыми, иногда ощущают тупые боли, чувство тяжести в правом подреберье, тошноту. Могут быть снижение аппетита, диспепсические нарушения.
При длительной закупорке общего желчного протока желчь из печени всасывается в кровь, возникает желтуха, что требует соответствующего лечения в больничных условиях.
Наиболее достоверным подтверждением диагноза желчно-каменной болезни являются результаты рентгенологического исследования с введением рентгеноконтрастной жидкости в желчные пути.
В клинических проявлениях желчнокаменной болезни существенное значение имеют функциональные нарушения внепеченочных желчных путей как в ранний период до образования камней, так и при наличии таковых. Желчнокаменная болезнь довольно частое, особенно у женщин, заболевание, сопровождающееся целым рядом осложнений и последовательных процессов.
Величина и число желчных камней колеблются в различных случаях. Самыми объемистыми бывают одиночные, солитарные камни (монолиты), причем вес камня может достигать 25-30 г; камни, находящиеся в желчном пузыре, обычно имеют круглую, овоидную форму, камни общего желчного протока напоминают конец сигары, а камни внутрипеченочных ходов могут быть ветвистыми. Маленькие камни, почти песчинки, могут быть в числе нескольких тысяч у одного больного.
Главнейшими составными частями камней являются холестерин, пигменты (билирубин и продукты его окисления) и соли извести. Все эти вещества могут комбинироваться в различных пропорциях. Из органических веществ в них содержится особое коллоидное вещество белковой природы, образующее остов камня, а из неорганических, помимо солей извести (углекислой и фосфорнокислой), в желчных камнях находили железо, медь, магний, алюминий и серу. Для практических целей достаточно различать по химическому составу три вида камней: холестериновые, смешанные и пигментные.
- Холестериновые, радиарные камни состоят почти исключительно (до 98%) из холестерина; они белого, иногда слегка желтоватого цвета, круглой или овальной формы, величиной от горошины до крупной вишни.
- Смешанные камни, холестерино-пигментно-известковые, множественные, фасе-тированные, встречаются десятками, сотнями, даже тысячами. Это самые обычные, самые распространенные камни. На разрезе можно ясно видеть слоистое строение с центральным ядром, представляющим собой мягкую черную субстанцию, состоящую из холестерина. В центре смешанных камней иногда находят обрывки эпителия, инородные тела (сгусток крови, засохшая аскарида и пр.), вокруг которых наслаиваются выпадающие из желчи конкременты.
- Чистые пигментные камни бывают двух видов: а) наблюдающиеся при желчнокаменной болезни, возможно, при растительном питании и б) наблюдающиеся при гемолитической желтухе. Эти чистые пигментные камни обычно множественные, черного цвета, на воздухе зеленеют; они встречаются в желчных ходах и в желчном пузыре.
Причины желчнокаменной болезни (камней в желчном пузыре)
Развитие желчнокаменной болезни - сложный процесс, связанный с нарушением обмена, инфекцией и застоем желчи. Несомненно, имеет значение и наследственность. Обменные расстройства способствуют нарушению эйколлоидальности желчи. Стабильность коллоидной системы желчи, ее поверхностная активность и растворимость зависят от состава и правильного соотношения ингредиентов желчи, в первую очередь желчных кислот и холестерина (так называемый холато-холестериновый индекс). Повышение концентрации холестерина или билирубина в желчи может способствовать их выпадению из раствора. Предпосылки для увеличения концентрации холестерина и уменьшения содержания холатов в желчи создаются при застое желчи. Инфекция способствует камнеобразованию, подавляя синтез желчных кислот печеночными клетками. Все эти механизмы, тесно связанные между собой, приводят к развитию болезни, чему способствуют нейро-эндокринные и обменные нарушения. Отсюда более частое развитие желчнокаменной болезни среди лиц с ожирением, неправильным образом жизни, частое присоединение ее к другим обменным заболеваниям (атеросклероз, диабет), а также нередкое возникновение болезни при повторной беременности.
Большое значение в образовании желчных камней имеет, повидимому, ненормальный состав вырабатываемой печенью желчи (дисхолия), способствующий выпадению трудно растворимых составных частей желчи, а также нарушение общего обмена веществ с перегрузкой крови холестерином (гиперхолестеринемия) и другими продуктами замедленного обмена веществ. Инфекция, ведущая к нарушению целости эпителия слизистой желчного пузыря с его слущиванием, инородные тела внутри желчного пузыря, легко вызывающие отложение извести и других компонентов желчи, являются скорее лишь второстепенными, более редкими факторами камнеобразования. Такое же значение имеет и избыточное выделение желчью билирубина при массивном гемолизе.
В основе нарушения деятельности печени и изменения обмена лежат неблагоприятные влияния внешней среды в виде избыточного нерационального питания, недостатка физической работы. Большое значение имеют и нервно-эндокринные факторы, влияющие на функцию печеночной клетки и тканевой обмен, а также на опорожнение желчного пузыря.
Желчнокаменная болезнь нередко сочетается с ожирением, подагрой, наличием почечных камней, песка в моче, атеросклерозом, гипертонией, диабетом, т. е. наблюдается при многочисленных состояниях, протекающих: с гиперхолестеринемией.
Болезнь чаще всего проявляется в возрасте от 30 до 55 лет, причем у женщин в 4-5 раз чаще, чем у мужчин. Желчные камни при воспалении желчного пузыря и гемолитической желтухе могут наблюдаться и в более раннем возрасте. Желчнокаменная болезнь, несомненно, часто проявляется клинически впервые во время беременности или в послеродовом периоде: беременность сопровождается и в нормальных условиях физиологической гиперхолестеринемией и повышением функции печеночных клеток, что создает наилучшие условия для развития плода и образования молока грудной железой. Особенно значительных нарушений обмен-но-вегетативных процессов можно ожидать при нарушении физиологического ритма функции деторождения при повторных абортах или преждевременных родах без последующей лактации и т. д., когда возможна и задержка опорожнения желчного пузыря вследствие измененной деятельности нервной системы. Семейные случаи желчнокаменной болезни, особенно частые у матери и дочери, объясняются чаще всего влиянием одинаковых условий внешней среды, названных выше.
Давно известно, что богатая холестерином пища (жирная рыба или мясо, икра, мозги, сливочное масло, сметана, яйца) способствует образованию камней, конечно, при нарушении окислительно-ферментативных процессов.
Экспериментальные исследования последнего времени обнаружили также влияние недостатка витамина А на целость эпителия слизистой желчного пузыря; десквамация его способствует выпадению солевых и других осадков.
В настоящее время большое значение в выпадении холестерина в желчи придают, как указано, ненормальному химическому составу желчи, в частности, недостатку желчных (а также жирных) кислот, в чем можно видеть нарушение функции самой печеночной клетки.
Известное значение при желчнокаменной болезни имеют инфекции и застой желчи. Из перенесенных болезней особое внимание уделялось брюшному тифу, так как известно, что брюшнотифозная палочка может поражать желчные пути, выделяясь с желчью.
Застою желчи способствует, кроме сидячего образа жизни, чрезмерная полнота, беременность, одежда, сдавливающая печень или ограничивающая движение диафрагмы, опущение брюшных органов, главным образом правой почки и печени; при этом может происходить перегиб желчных протоков, особенно пузырного, расположенных в lig. hepato-duodenale. При набухании слизистой оболочки двенадцатиперстной кишки и рубцевании в ней язвенных процессов может сдавливаться устье общего желчного протока, что ведет к застою желчи. Катарры, возникшие в результате грубого нарушения диеты, иногда способствуют и застою желчи, и инфекции желчных путей. Обычно, однако, кроме механического фактора, отмечается одновременно действие и указанного выше печепочно-обменного фактора.
Наибольшее значение в происхождении желчнокаменной болезни следует придавать нарушению нервной регуляции различных сторон деятельности печени и желчных путей, включая желчный пузырь, с их сложным иннервационным прибором. Образование желчи, поступление ее в желчный пузырь и выделение в двенадцатиперстную кишку тонко регулируется вегетативными нервами, а также высшей нервной деятельностью, за что говорит большое значение условнорефлекторных связей для нормального желчевыделения.
В то же время рецепторные поля желчных путей уже при функциональных нарушениях желчевыделительной функции дают начало патологической сигнализации в кору большого мозга. Таким образом, в патогенезе желчнокаменной болезни можно установить отдельные звенья, характерные и для других корково-висцеральных заболеваний.
Обменно-эндокринные нарушения играют лишь второстепенную роль, подчиненную функциональным изменениям нервной регуляции. При первоначальном поражении смежных органов и инфекционных причинах нарушение деятельности печеночно-билиарной системы, ведущее к желчнокаменной болезни, также возникает нервнорефлекторным путем.
Отдельные признаки желчнокаменной болезни, особенно признаки, сопровождающие желчную колику, характерные для желчнокаменной диспепсии и т. д., обязаны их интенсивностью и разнообразием прежде всего обильной иннервации желчного пузыря и желчных путей и носят, несомненно, в основном нервнорефлекторный характер.
Симптомы, признаки желчнокаменной болезни (камней в желчном пузыре)
Клиническая картина желчнокаменной болезни чрезвычайно разнообразна и с трудом поддается краткому описанию. Неосложненная желчнокаменная болезнь проявляется желчнокаменной диспепсией и желчной, или печеночной, коликой.
Осложнения желчнокаменной болезни
- Желчная колика.
- Холециститя.
- Острый панкреатит.
- Свищ желчного пузыря, механическая кишечная непроходимость.
- Обструктивная желтуха.
- Холангит и септицемия или абсцесс печени.
- Перфорация и перитонит.
Желчнокаменная болезнь характеризуется хроническим течением, приводя к инвалидизации больных и даже угрожая их жизни в определенные периоды заболевания при наличии некоторых осложнений, особенно в результате закупорки желчных путей, кишечной непроходимости и флегмонозного холецистита. Нередко болезнь принимает скрытое (латентное) течение, и камни обнаруживаются лишь на вскрытии больных, погибших от другой причины.
Из осложнений желчнокаменной болезни, почти таких же многочисленных, как, например, осложнения язвенной болезни желудка и двенадцатиперстной кишки, описывается прежде всего отдельно закупорка желчных путей и инфекция их, хотя весьма часто явления закупорки и инфекция сочетаются.
Камни могут при своем движении застрять в различных пунктах по пути движения желчи, вызывая особые характерные клинические симптомы. Чаще всего приходится наблюдать закупорку пузырного и общего желчного протока.
Типичное проявление болезни - приступ желчной, или печеночной, колики. Боли возникают внезапно, но иногда им предшествует тошнота. Колика начинается обычно ночью, чаще через 3-4 часа после вечерней еды, особенно жирной пищи, употребления спиртных напитков; сопровождается подъемом температуры (иногда с ознобом), напряжением брюшных мышц, задержкой стула, брадикардией, рвотой, вздутием живота. Возможна временная анурия, при наличии коронарной болезни - возобновление ангинозных приступов. В дуоденальном содержимом большое количество кристаллов холестерина, иногда находят мелкие камни. В ряде случаев камни удается обнаружить в испражнениях через 2-3 дня после приступа. В одних случаях колики повторяются часто, в других - редко, протекая в форме желчнокаменной диспепсии.
При желчной колике возможны осложнения, из которых наиболее опасны закупорка камнем шейки желчного пузыря; в результате прокладывания камнем искусственного пути в кишечник (свищ) возникает тяжелое инфицирование желчного аппарата с развитием в нем гнойников, желчного перитонита и сепсиса. Желчнокаменная болезнь благоприятствует развитию злокачественных новообразований желчной системы.
Диагноз и дифференциальный диагноз желчнокаменной болезни (камней в желчном пузыре)
Диагноз желчнокаменной болезни ставится на основании жалоб больных, анамнеза и течения болезни. В анамнезе особенно важны указания на зависимость жалоб от жирной и мучной пищи, связь их с беременностью, полнотой больных (в прошлом), наличие случаев желчнокаменной болезни в семье (у матери больной, сестер) при одинаковых внешних условиях жизни.
При исследовании больных о возможности желчнокаменной болезни говорит наличие хотя бы слабой желтушности, пигментации кожи (печеночных пятен, хлоазм), отложение холестерина в коже (холестериновые узлы - ксантелазмы - в толще век у носа). Нередко у больных чрезмерно развита подкожножировая клетчатка. Впрочем, желчнокаменной болезнью поражаются, особенно в связи с инфекцией желчных путей, также лица с нормальным и пониженным весом. В результате тяжелого течения желчнокаменной болезни, ее осложнений больные могут резко похудеть, приобрести даже кахектический вид. Содержание холестерина в крови может упасть ниже нормы, хотя часто желчнокаменной болезни сопутствуют повышенные цифры холестерина крови. Прямое доказательство наличия камня может дать холецистография, результаты которой являются положительными при современной технике у 90% больных; имеет значение также обнаружение микролитов в дуоденальном содержимом.
Что касается дифференциального диагноза, то в различных стадиях желчнокаменной болезни приходится иметь в виду целый ряд заболеваний. При желчнокаменной диспепсии надо исключить прежде всего язву желудка и двенадцатиперстной кишки, хронический аппендицит, колит и многие другие причины желудочной и кишечной диспепсии. Стертые признаки желчнокаменной диспепсии, подробно описанные выше, позволяют уже клинически уточнить диагноз.
Печеночную колику приходится дифференцировать от ряда заболеваний.
- При почечной колике боли локализуются ниже, в поясничной области, и иррадиируют в пах, половые органы и в ногу; часто наблюдается дизурия, анурия, кровь в моче, а иногда выделение песка; рвота не столь упорная, лихорадочная реакция менее обычна. Не надо забывать, что обе колики могут наблюдаться одновременно.
- При пищевом отравлении проявления начинаются внезапно с обильной пищевой рвоты, нередко поноса, в виде вспышки ряда заболеваний, в анамнезе нет характерной диспепсии.
- При остром аппендиците боль и напряжение стенки живота (мышечная защита) локализуются ниже пупка, пульс более частый и пр.
- Дуоденальные язвы и перидуодениты, ввиду анатомической близости к желчному пузырю, особенно часто смешиваются с желчной коликой. Установить диагноз помогает детальный анализ болевого синдрома, болевые точки и рентгенологическое исследование.
- Инфаркт миокарда может дать сходную картину, тем более что боли и при инфаркте могут локализоваться только в правом верхнем квадранте живота («status gastralgicus» вследствие острой застойной печени). Решает вопрос анамнез больных, электрокардиографические изменения и др. Стенокардия и даже инфаркт миокарда могут быть вызваны желчной коликой. Нитроглицерин, по некоторым авторам, облегчает и приступ желчнокаменной болезни.
- Острый геморрагический панкреатит отличается более выраженными общими явлениями (см. при описании этой формы).
- Кишечная колика характеризуется периодическими болями с урчанием и иногда сопровождается поносом.
- Мезентериальный лимфаденит (обычно туберкулезный) при расположении в правом верхнем квадранте сопровождается иногда перихолециститом и перидуоденитом без поражения самого желчного пузыря, но часто ошибочно распознается как хронический холецистит.
- Табетические кризы дают менее интенсивные боли, рвота при них более обильна, температура не повышена, имеются неврологические признаки спинной сухотки.
- При свинцовой колике боли локализуются в середине живота, бывают разлитыми, успокаиваются при глубоком давлении; живот обычно втянут и напряжен; артериальное давление повышено; на деснах имеется типичная свинцовая кайма.
Как указано выше, причиной желчной колики почти всегда являются камни, однако в редких случаях она может быть вызвана застрявшей в протоках аскаридой или пузырем эхинококка. Установить диагноз помогает анализ испражнений и наличие других симптомов аскаридной инвазии или эхинококковой болезни.
Увеличенный желчный пузырь при водянке его можно смешать с гидронефрозом, кистой поджелудочной железы; для желчного пузыря характерна дыхательная подвижность и боковая смещаемость; передняя эхинококковая киста печени дифференцируется от водянки пузыря по остальным характерным для эхинококковой болезни признакам.
Следует дифференцировать лихорадочный холецистит, механическую каменную желтуху, холангитическую псевдомалярийную лихорадку, вторичный билиарный цирроз печени, желчнокаменный ileus и т. д. от других заболеваний, которые могут напоминать по течению соответствующее осложнение желчнокаменной болезни.
Прогноз и трудоспособность желчнокаменной болезни (камней в желчном пузыре)
Прогноз желчнокаменной болезни трудно сформулировать в общей форме, настолько разнообразно течение болезни. В большинстве случаев болезнь протекает с периодически повторяющимися болевыми приступами и диспепсией и при правильном режиме не склонна к прогрессированию и не укорачивает существенно длительности жизни. Таково течение желчнокаменной болезни у большинства санаторно-курортных больных. У больных, находящихся в терапевтических отделениях больниц, -обычно наблюдается более упорное течение с осложнениями; наконец, у больных хирургических отделений отмечаются наиболее серьезные осложнения желчнокаменной болезни, дающие относительно высокую смертность.
При частых обострениях желчнокаменной болезни и выраженных воспалительных явлениях (лихорадка, лейкоцитоз), не уступающих лечению, больные совершенно нетрудоспособны или же трудоспособность их ограниченна. В более легких случаях желчнокаменной болезни с преобладанием спастических или дискинетических явлений в области желчного пузыря, без выраженных явлений холецистита больные должны признаваться ограниченно трудоспособными при наличии значительной выраженности и стойкости нервных нарушений и нередкого, в основном неинфекционного, субфебрилитета. Они не могут выполнять работу, связанную со значительным физическим напряжением. При развитии тяжелых осложнений желчнокаменной болезни больные полностью нетрудоспособны.
Профилактика и лечение желчнокаменной болезни (камней в желчном пузыре)
Для снятия болевого приступа внутривенно, внутримышечно вводят спазмолитики (дротаверина гидрохлорид, папаверина гидрохлорид) и анальгетики (метамизол натрия, промедол). Если устранить приступ все же не удается и желтуха не проходит, приходится прибегать к хирургическому лечению. Для удаления камней применяют литотрипсию - их дробление с помощью ударной волны.
Больные желчно-каменной болезнью должны строго соблюдать режим питания и диету, не злоупотреблять алкоголем.
Пациентам с хроническими заболеваниями желчного пузыря и желчных путей при недостаточном желчеотделении и склонности к запорам рекомендуется диета с повышенным содержанием магния, кальция, каротина, витаминов группы В, А. Если желчь поступает в кишечник в недостаточном количестве, то следует ограничить потребление животных жиров. Также рекомендуется потреблять больше меда, фруктов, ягод, изюма, кураги.
Для предупреждения развития воспалительного процесса в слизистой оболочке желчного пузыря необходимо своевременное лечение инфекционных заболеваний. В тех случаях, когда желчно-каменная болезнь сочетается с воспалением слизистой оболочки желчного пузыря (хроническим холециститом), заболевание протекает значительно тяжелее. Приступы желчных колик бывают чаще, а самое главное, могут развиться тяжелые осложнения (водянка желчного пузыря, холангиты, панкреатиты и др.), лечение которых представляет большие трудности.
Для профилактики желчнокаменной болезни важен гигиенический общий режим, достаточная физическая нагрузка и правильное питание, а также борьба с инфекциями, нарушениями функций желудочно-кишечного тракта, устранение застоя желчи, устранение нервных потрясений. Для лиц, ведущих сидячий образ жизни, особенно важно избегать переедания, систематически совершать прогулки на свежем воздухе, заниматься легким спортом.
Лечение желчнокаменной болезни на различных этапах ее развития неодинаково. Однако вне зависимости от временных срочных мероприятий больные, как правило, должны годами и десятилетиями соблюдать общий и диететический режим, периодически проводить курортное лечение с целью противодействия обменным нарушениям, холестеринемии, для повышения активности печеночных клеток, для упрочения нервной регуляции желчно-печеночной деятельности. Большое значение имеет борьба с застоем желчи, инфекцией желчного пузыря и желчных путей, восходящей из кишечника или метастазирующей из отдаленных очагов, а также устранение тяжелых переживаний. Необходимо рекомендовать дробное питание (чаще и понемногу), так как оно является лучшим желчегонным средством. Суточное количество питья должно быть обильным для увеличения секреции и разжижения желчи. Важно устранить все причины, способствующие застою желчи (например, тугой пояс); при сильном птозе необходимо ношение бандажа. Следует бороться с запорами путем назначения диеты, клизм и легких слабительных.
Весьма важное значение при лечении желчнокаменной болезни имеет диететическое питание. При острых припадках желчной колики необходим строгий щадящий режим. Следует учитывать сопутствующие поражения желудочно-кишечного тракта или другие заболевания (колит, запоры, диабет, подагра).
При желчнокаменной болезни обычно приходится ограничивать больных как в смысле общего калоража пищи, так и в отношении мясных, жирных блюд, особенно копчений, консервов, закусок, а также алкогольных напитков Следует исключить из пищи особенно богатые холестерином яичные желтки и мозги, резко ограничить сливочное масло. Диета должна быть преимущественно вегетарианская с достаточным количеством витаминов, например, витамина А, недостаток которого в эксперименте приводит к нарушению целости эпителия слизистых оболочек и, в частности, к образованию камней в желчном пузыре. Большое внимание обращается на кулинарную обработку пищи, причем следует избегать жареного мяса, крепких соусов, бульонов, некоторых приправ. Необходимо учитывать не только физико-химические свойства пищи, но и индивидуальную переносимость ее.
В период резких обострений болезни назначается скудная диета: чай, рисовая и манная каша на воде, кисели, белые несдобные сухари. Лишь постепенно добавляют фрукты (лимон, яблочное пюре, компоты), цветную капусту, другие протертые овощи, немного молока с чаем или кофе, простоквашу, нежирный бульон или овощной суп и т. д. Из жиров допускается в дальнейшем свежее сливочное масло в небольшом количестве, с сухарями или с овощным пюре; прованское масло дают как лекарство столовыми ложками натощак. Больные годами должны избегать тех блюд, которые вызывают у них приступы колик или явления диспепсии, а именно: пирогов, пирожных с кремом и вообще сдобного теста, солянки, свинины, жирной рыбы, холодных жирных закусок, особенно со спиртными напитками, и т. д.
Режим больных желчнокаменной болезнью не должен, однако, ограничиваться только правильно подобранной диетой и рациональными пищевыми навыками; больные должны избегать волнений, переохлаждения, запоров и т. д., словом, всех тех раздражений, которые, по их опыту, с особым постоянством ведут к возврату колик, в значительной степени, вероятно, благодаря создающимся в коре головного мозга зонам длительного возбуждения. Прием лекарственных средств, укрепляющих тормозной процесс в высшей нервной деятельности, отвлечение внимания, аналогичные другие методы должны применяться с целью предупредить очередной приступ даже при воздействии привычных провоцирующих факторов.
При лечении желчнокаменной болезни одно из первых мест занимает санаторно-курортное лечение, которое показано по миновании острых приступов (не раньше 1-2 месяцев) для большей части больных неосложненной желчнокаменной болезнью без признаков выраженного упадка питания. Больных направляют главным образом в Железноводск, Ессентуки, Боржоми и др. или в санатории по месту жительства больных для проведения дието- и физиотерапии. При санаторно-курортном лечении благоприятно действует полный отдых, правильный общий режим, питание, размеренные прогулки, местное применение грязи на область печени, облегчающее боли и ускоряющее излечение остаточных воспалительных процессов, питье минеральных вод. Из минеральных вод применяются горячие гидрокарбонатно-сульфатно-натриевые (например, железноводский Славяновский источник с водой температуры 55°), гидро-карбонатно-натриевые источники Боржоми и др., способствующие лучшему отделению более жидкой желчи и излечению желудочно-кишечных катарров, а также лучшему послаблению кишечника и отвлечению крови из печени. Применяют также минеральные или соляно-хвойные ванны, действующие благоприятно на нервную систему.
Под влиянием климата-, минеральных вод, водолечебных процедур, местного применения грязи и, наконец, соответствующего диететического режима обмен веществ изменяется в благоприятную сторону, воспалительные явления стихают, желчь становится менее вязкой и легче удаляется из желчных путей и в значительной степени восстанавливается нормальная нервная регуляция деятельности печеночно-билиарной системы.
Из лекарственных средств могут иметь значение желчные кислоты (дехолин), позволяющие обеспечить нормальное соотношение желчных кислот и холестерина и тем противодействовать камнеобразованию; растительные препараты, богатые противоспастияескими, противовоспалительными, слабительными ингредиентами; препараты из растений, обладающих желчегонными свойствами (холосас-вытяжка из ягод шиповника, настой из бессмертника песчаного-Helichrysum arenarium и многие другие), желчегонные и послабляющие соли-сернокислая магнезия, искусственная карлсбадская соль и т. д.
Лечение желчной колики состоит в энергичном применении тепла на область печени в виде грелок или компрессов; если больной тепла не переносит, иногда прикладывают лед. Назначают болеутоляющие средства: белладонну, морфии. Обычно рвота не позволяет давать лекарства внутрь, и чаще всего приходится делать инъекции под кожу 0,01 или 0,015 морфина, лучше с прибавлением 0,5 или 1 мг атропина, так как морфин, повидимому, может усиливать спазмы сфинктера Одди и тем повышать давление в желчных путях.
Облегчает колику также новокаин (внутривенное введение 5 мл 0,5 % раствора), папаверин. У многих больных во время приступа наблюдается вздутие живота; в этих случаях назначают теплые клизмы; при упорном запоре применяют сифонные клизмы. Рвоту можно успокоить питьем горячего черного кофе или же глотанием кусочков льда.
В течение 5-6 дней после припадка необходимо следить, не выделится ли камень с испражнениями. В предупреждении припадка имеет значение покой, запрещение тряской езды, соответствующая диета с ограничением жирных и острых блюд, дробное питание с достаточным приемом жидкости и устранение запоров.
При инфицировании желчных путей применяют сульфазин и другие сульфонамидные препараты в средней дозе, пенициллин (200 000-400 000 единиц в сутки), уротропин, «нехирургический дренаж» желчных путей в сочетании с повышающими сопротивляемость организма и улучшающими состояние печени средствами: внутривенное вливание глюкозы, аскорбиновой кислоты, камполон, переливание крови и пр.
При механической желтухе назначают те же средства, улучшающие состояние печени, а кроме того, бычью желчь, внутрь витамин К парэнтерально (против геморрагического диатеза).
Срочное оперативное лечение показано при гангренозном холецистите, прободном перитоните, кишечной непроходимости на почве камня (одновременно с лечением пенициллином). Хирургическому вмешательству подлежат ограниченные скопления гноя при эмпиеме желчного пузыря, поддиафрагмальном абсцессе, гнойный холецистит, закупорка камнем общего желчного протока, водянка желчного пузыря, гнойный холангит. Чаще производят операцию удаления желчного пузыря (холецистэктомию) или вскрытие и дренаж желчного пузыря или общего желчного протока. После операции также необходим правильный общий и диететический режим во избежание рецидива камнеобразования или воспалительно-дискинетических явлений, а также санаторно-курортное лечение.
В одних случаях должно быть только консервативным, в других-обязательно хирургическим. Из, питания следует исключить продукты, богатые холестерином и жирами (мозги, яйца, жирные сорта мяса), наваристые мясные супы, острые и жирные блюда, сало, копчености, консервы, сдобное тесно, алкогольные напитки. Разрешаются молочные продукты, фруктовые и овощные соки, овощи, вегетарианские супы, отварные мясо, рыба и макароны, каши, ягоды, масло сливочное и растительное, желательно кукурузное. Надо советовать больным есть умеренно, регулярно и часто, с обильным питьем, отдавая предпочтение минеральным водам (ессентуки № 20, боржом и др.).
Назначают различные желчегонные препараты. Весьма эффективны карловарская соль, сульфат магния, сульфат натрия, аллохол, холецин, холензим, оксафенамид, холагол, фламин, холелитин и др. При болях применяют антиспастические и болеутоляющие средства: атропин, спазмолитин, белладонну, папаверин, платифиллин и др. Во время желчной колики иногда приходится назначать пантопон или морфин, обязательно с атропином, так как морфинные препараты могут вызывать спазм сфинктера Одди. При наличии симптомов «острого живота» применение наркотиков противопоказано.
При наличии инфекции применяют антибиотики с учетом чувствительности выделенной из желчи флоры в течение 5-10 дней; сульфаниламидные препараты.
Хирургическое лечение проводят в случаях упорного течения болезни, при частых рецидивах желчной колики, возникающих несмотря на активное лечение, при закупорке желчного пузыря, перфорации пузыря, образовании желчных свищей. Оперативное лечение желчнокаменной болезни должно быть своевременным.
Камни в желчном пузыре — это довольно твердые, плотные образования. Количество камней в желчном пузыре может быть различным — от одного до многих сотен и даже тысяч. Различна также величина камней — от песчинки и булавочной головки до сливы и куриного яйца. Чем больше камней в желчном пузыре, тем они мельче. Чаще всего камни располагаются в желчном пузыре, реже — в желчных и печеночных протоках, во внутрипеченочных желчных ходах.
Причины
- беременность;
- нерегулярное питание или очень редкий прием пищи;
- употребление жирной пищи;
- врожденная гемолитическая анемия;
- гиповитаминоз;
- малоподвижный образ жизни;
- чрезмерный вес тела;
- обремененная нарушениями обмена веществ наследственность и семейные традиции;
- брюшной тиф или сальмонеллез в анамнезе;
- перенесенная малярия;
- употребление жирной пищи;
- вирусный гепатит;
- сахарный диабет;
- запоры;
- ношение тугих поясов;
- нервно-психические расстройства;
- употребление эстрогенных контрацептивов и противоатеросклеротических препаратов;
- хроническое нарушение дуоденальной проходимости.
Наличие камней
в желчном пузыре и желчных протоках вызывает ж
елчнокаменную болезнь.
Способствуют недугу дискинезия желчевыводящих путей, гастрит, дуоденит, энтерит, колит и другие заболевания желудочно-кишечного тракта, но особенно опасен в этом плане холецистит — воспаление желчного пузыря.
Симптомы
Для желчнокаменной болезни
характерны интенсивные приступообразные боли в правом подреберье, отдающие в правую лопатку, плечо, шею, сопровождающиеся рвотой, горечью, сухостью во рту, кожным зудом, повышением температуры тела. Возможно развитие желтухи. При пальпации обнаруживаются боли в правом подреберье в проекции желчного пузыря.
Клинические формы
По характеру течения болезни различают латентную, диспепсическую, болевую приступообразную и болевую торпидную формы .
1. Латентная форма желчнокаменной болезни часто наблюдается при наличии одиночных, обычно холестериновых камней. Больные чувствуют себя нормально, наличие камней определяется случайно при ультразвуковом исследовании. Латентная форма желчнокаменной болезни чаше встречается у лиц старшего возраста и мужчин.
2. Диспепсическая форма желчнокаменной болезни наблюдается примерно в 1/3 случаев желчнокаменной болезни. Долгие годы больные могут испытывать периодическую или постоянную тошноту, тяжесть после еды, отрыжку, горечь во рту, диспепсические расстройства, которые обычно связаны с употреблением жирной, жареной или острой пищи, газированных напитков. Местные симптомы поражения желчного пузыря выражены слабо или совсем отсутствуют на протяжении долгого времени. Очень часто все эти проявления списывают на дисбактериоз, и чаще всего он действительно присутствует, но в качестве вторичной патологии.
3. Болевая приступообразная форма желчнокаменной болезни — самая распространенная и легко диагностируется. Характеризуется рецидивирующим течением: тяжелые болевые приступы возникают неожиданно и без видимых причин или после нарушений питания, физического напряжения и т. д.
4. Болевая торпидная форма желчнокаменной болезни отличается отсутствием или редкостью приступов. Боль имеет тупой, постоянный или периодический характер. Под влиянием диетических нарушений, физического напряжения боль усиливается, но не достигает остроты типичной колики. Усиление боли в большинстве случаев кратковременно. При обострении не наблюдается повышения температуры тела, уровень лейкоцитов в крови и скорость оседания эритроцитов остаются в норме.
По тяжести клинического течения выделяют 3 формы желчнокаменной болезни.
1. Легкая форма желчнокаменной болезни характеризуется редкими приступами желчной колики (от 1 до 5 раз в год) длительностью от 30 минут до 1 часа (редко более), кратковременной лихорадкой без желтухи при сохранении концентрационной и моторной функций желчного пузыря. Приступы легко снимаются медикаментозными средствами. В период между приступами болевой синдром и диспепсические явления выражены слабо.
2. Форма средней тяжести желчнокаменной болезни характеризуется умеренно выраженным стойким болевым синдромом и периодическими приступами желчной колики. Приступы случаются 6-12 раз в год длительностью 3-6 часов и более, сопровождаются лихорадкой, повторяющимися рвотами, нередко желтухой. Лихорадка, желтушное окрашивание склер сохраняются в течение 2-3 дней после приступа. К выраженным изменениям желчных путей (холангит) и печени (гепатит) присоединяются симптомы вторичного панкреатита. В период между приступами сохраняются умеренно выраженный стойкий болевой синдром, диспепсические явления. Возможно нарушение концентрационной (способность делать желчь более концентрированной, что позволяет печени вырабатывать ее бесперебойно) и моторной функций желчного пузыря, умеренное изменение функций печени, внешнесекреторной функции поджелудочной железы.
3. Тяжелая форма желчнокаменной болезни характеризуется частыми (2-3 раза в неделю) и длительными приступами желчной колики. Приступы снимаются только неоднократным приемом сильных обезболивающих средств. В период между приступами наблюдаются выраженный стойкий болевой синдром, диспепсические расстройства, субфебрильная температура. Нарушены концентрационная и двигательная функции желчного пузыря, функции печени и внешнесекреторная функция поджелудочной железы.
Диагностика
Для выявления желчнокаменной болезни
существует много надежных способов. Но основным остается анализ общего состояния человека
.
Опытный гастроэнтеролог
уже при внимательном осмотре может определить, насколько велики проблемы его пациента: увеличен ли желчный пузырь, степень его чувствительности и т. д. Но, разумеется, только тщательный анализ всей совокупности клинических симптомов и результатов вспомогательных методов исследования дает возможность поставить верный диагноз.
Для этого проводят ультразвуковое обследование желчного пузыря (УЗИ) и холецистографию , которые позволяют выявить изменения в желчном пузыре и наличие камней. Кроме того, проводятся лабораторные исследования: сдается анализ крови, мочи, иногда пузырной желчи (берется методом дуоденального зондирования).
Лечение
1. Оперативное лечение
Операция по удалению камней не должна пугать больных. В настоящее время эти операции выполняются на хорошем уровне практически в любой больнице, а в некоторых стационарах производится лапароскопия, т. е. мини-операция с точечным разрезом. После операции пациент быстро возвращается к обычному образу жизни. Для наркоза применяются препараты только высокого качества: они не доставляют серьезных хлопот организму, его выделительным системам, не вызывают сильной интоксикации, к тому же их действие можно приостановить в любой момент. Поэтому, если показана операция, если УЗИ и анализы подтверждают наличие камней, не стоит дожидаться осложнений. Лучше спокойно, в период, когда обострение миновало, лечь в больницу, подготовиться к операции и уже через каких-нибудь полмесяца чувствовать себя здоровым, трудоспособным человеком, а не «камненосителем» в зоне риска.
2. Терапевтические средства
Кроме оперативного вмешательства, существуют и другие методы лечения — терапевтические . Прежде всего, это препараты, которые должны снять приступ оказать неотложную терапевтическую помощь при желчной колике, избавить человека от мучительных болей. С этой целью вводят различные спазмолитические препараты.
Выбор врачом-специалистом различных препаратов и способ их введения (внутривенно, внутримышечно, подкожно) зависят от силы приступа и состояния больного. Чаще всего приступ снимается инъекцией Платифиллина, Папаверина или Дибазола. В период острого приступа желчной колики действенным бывает и внутримышечное введение Но-шпы или Эуфиллина. Естественно, каждый из этих препаратов имеет противопоказания, поэтому врачи выбирают необходимый препарат только после обследования пациента.
Как правило, спазмолитики вводятся одновременно с обезболивающими препаратами. Особенно эффективен Баралгин (он снимает спазмы и успокаивает боль). Можно использовать анальгетики или сделать внутривенную инъекцию Новокаина.
Если приступ очень тяжелый и снять его при помощи перечисленных средств не удается, то в ход идет «тяжелая артиллерия»: вводятся специальные сильные препараты, например Трамал в комбинации с Атропином или другими спазмолитиками. В некоторых случаях эффективно применение Нитроглицерина. В больничных условиях осуществляют правостороннюю паранефральную блокаду.
При тяжелой рвоте вводится Церукал (он регулирует моторную функцию желудочно-кишечного тракта, отлично снимает тошноту и рвоту самого различного характера), можно также использовать Димедрол, Аминазин или Пипольфен, но целесообразнее комбинированное введение этих препаратов. Также назначается питье растворов Регидрона или Цитроглюкосолана.
Если приступ не очень сильный: нет резких болей, рвоты (только тошнота), то можно обойтись без инъекций. В этом случае врач назначает антиспастические средства: 5-10 капель 0,1 % раствора Атропина, или Экстракт белладонны, Бесалол, или таблетки Папаверина, Но-шпы или Дибазола. Вместе с одним из этих препаратов для полного снятия боли - таблетку Баралгина.
Но нередко из-за тошноты бывает трудно выпить лекарство. В этом случае препараты вводятся с помощью клизмы — действенный и в то же время безопасный способ. Для клизмы, как правило, берется сочетание Эуфиллина, Белладонны и Анальгина.
После того как прекращаются боли и отступает тошнота, больному можно дать слабительное, но не солевое. Солевые слабительные обладают выраженным желчегонным действием, и в первые дни после приступа их принимать не следует.
Аппетит у больных отсутствует, и нет необходимости заставлять их есть. Назначается только теплое питье: сладкий чай, клюквенный (сладкий) морс, компоты, подогретая вода «Ессентуки» № 4. Необходим полный покой и строгий постельный режим.
Итак, приступ снят. И, как видите, возможностей для этого немало. Важно только использовать их умело, чтобы, с одной стороны, как можно быстрее помочь человеку — избавить его от боли и снять все другие неприятные симптомы, с другой — не вызвать нежелательного побочного медикаментозного действия.
Но впереди не менее важная задача — не допустить повторения приступов , поддерживать состояние здоровья на хорошем уровне, помочь работе желчного пузыря и желчевыводящих путей и не допустить образования новых камней. Для этого используются другие средства.
Некоторые люди по наивности и по незнанию не прислушиваются к мнению врача, а пытаются помочь себе, используя более дешевый и простой вариант обычные желчегонные средства. В них теплится надежда на то, что камни сами выйдут. Напрасно: этого не случится! Выйти камни не смогут, а вот сдвинуться с «насиженного» места — запросто. В итоге они закупорят желчный проток — и человек может оказаться на больничной койке с приступом желчной колики.
Вот почему при желчнокаменной болезни без консультации с врачом очень опасно принимать желчегонные препараты: аллохол, холензим, берберин, лиобил и другие. Сначала нужно пройти ультразвуковое исследование, чтобы определить, есть в желчном пузыре камни или нет. Если камни не обнаружатся, значит, болевой синдром дает холецистит и желчегонные лекарства в этом случае вреда не принесут.
Многие думают, что при желчнокаменной болезни можно без опаски пить настои и отвары лекарственных трав. Но это не так. Бессмертник, кукурузные рыльца, алоэ, барбарис, зверобой, душица, шиповник, календула и даже валериана — все эти растения также обладают желчегонным действием и могут представлять потенциальную опасность для людей, страдающих желчнокаменной болезнью, так как могут вызвать приступ печеночной колики.
3. Растворение камней
Медикаментозный литолиз («литос» — камень, «лизис» — растворение) — метод лечения желчнокаменной болезни, который начали разрабатывать еще в 70-х годах минувшего столетия. Первоначально растворение желчных камней проводилось с помощью хенодеоксихолевой кислоты, которая при длительном приеме тормозит синтез холестерина в организме и способствует растворению желчных камней. Но применение хенодеоксихолевой кислоты в терапевтических дозах вызывает большое количество побочных эффектов, поэтому в настоящее время в качестве препарата для литолиза чаще всего используется урзодеоксихолевая кислота, являющаяся еще и гепатопротектором.
Однако и при использовании этой кислоты в качестве «растворителя» существует ряд ограничений, а именно: желчные камни должны быть рентгенопрозрачными (холестериновыми); желчный пузырь должен функционировать (пузырный проток должен быть проходим); наполненность просвета желчного пузыря камнями не должна превышать половины и др. Кроме того, растворению с помощью желчных кислот подлежат камни плотностью не более 70-100 единиц по шкале Хаунсфилда.
Учитывая эти ограничения, направление на растворение камней могут получить только 20% от всего количества больных желчнокаменной болезнью. Но даже при самом тщательном их отборе лечебный эффект отмечается далеко не у всех пациентов (от 25 до 50%).
Общие противопоказания для растворения камней любым методом:
. острые инфекционные болезни;
. острые заболевания, требующие стационарного лечения;
. беременность;
. осложненные формы желчнокаменной болезни;
. отключенный желчный пузырь и др.
Чистка
Чистка смесью оливкового масла с лимонной кислотой, по утверждению некоторых врачей-натуропатов, — довольно эффективный метод. Тем не менее беззондовый тюбаж, если у человека есть большие камни в желчном пузыре, проводить эту процедуру категорически нельзя: сдвинувшийся камень закупорит протоки и приведет пациента к срочному оперативному вмешательству. Учтите, что истинные твердые камни размером более 8—10 мм не могут пройти
Через устье желчной протоки, а те пластилиноподобные образования, которые выходят при чистках с маслом и лимоном, — не камни, а сгустки застарелой желчи.
Один из самых простых и доступных методов очищения печени — беззондовый тюбаж. На подготовительном этапе в течение 3 дней нужно пить спазмолитический чай: капля розового масла добавляется в стакан горячей воды. Вместо ароматического масла можно заваривать смесь из цветков лаванды, лепестков розы и травы мелиссы (1 ч. ложка сбора на 1 стакан кипятка). Принимать по стакану 3 раза день.
В день беззондового тюбажа лучше ничего не есть, только пить вышеназванный спазмолитический чай. Если нет уверенности в действенности такого чая, надо за 2 — 3 часа до процедуры принять 1—2 таблетки но-шпы. Вечером, примерно в 20 часов следует выпить раствор сорбита: 1 дес. ложку (10 г) препарата размешать в половине стакана горячей воды. Потом сразу лечь с горячей грелкой на области печени. Через 45 минут развести в половине стакана воды солевое слабительное и выпить. Полежать с грелкой еще полчаса.
После этого выпить треть стакана смеси оливкового масла (можно и нерафинированного подсолнечного) с лимонным соком в пропорции 3:1. Полежать еще 30 минут.
Затем размешать в трети стакана теплого спазмолитического чая и выпить. Полежать еще 2 часа на грелке. При наличии болевых ощущений надо принять еще 1—2 таблетки но-шпы.
Щадящие чистки можно повторять каждый месяц. Они, кстати, способствуют и разрушению мелких камней в песок.
Механическая чистка
Приложите ладони навстречу другой к правому боку так, чтобы пальцы были под правым подреберьем. Теперь на выдохе во время очищение желчного пузыря, нажимая пальцами, углубите ладони насколько возможно внутрь . Если желчный пузырь не в порядке, вы почувствуете боль. Если боль небольшая, держите так пальцы 2—3 минуты. Повторите еще раз, так же на выдохе, но постарайтесь «забраться» еще глубже. После этого боли, как правило, прекращаются.
- Цель процедуры очищение желчного пузыря заключается в активизации процесса самоочищения желчного пузыря механическим способом.
Проводите подобные упражнения с желчным пузырем по нескольку раз в день — натощак или через 3—4 часа после еды. После таких нажатий выходят песок и мелкие камни, ослабевают проявления хронического холецистита и исчезает дискинезия желчных путей.
Нельзя чистить печень и желчный пузырь в следующих случаях:
—без предварительного УЗИ - обследования на предмет исключения желчнокаменной болезни;
—имеются признаки инфекционного заболевания простудного или иного характера (высокая температура, сильная головная боль, слабость, тошнота, понос);
—при появлении острых заболеваний внутренних органов;
—в период обострения хронических заболеваний;
—в состоянии физического переутомления;
—при беременности;
—в период грудного вскармливания;
В состоянии повышенной раздраженности или при возникновении стрессовой ситуации.


